|
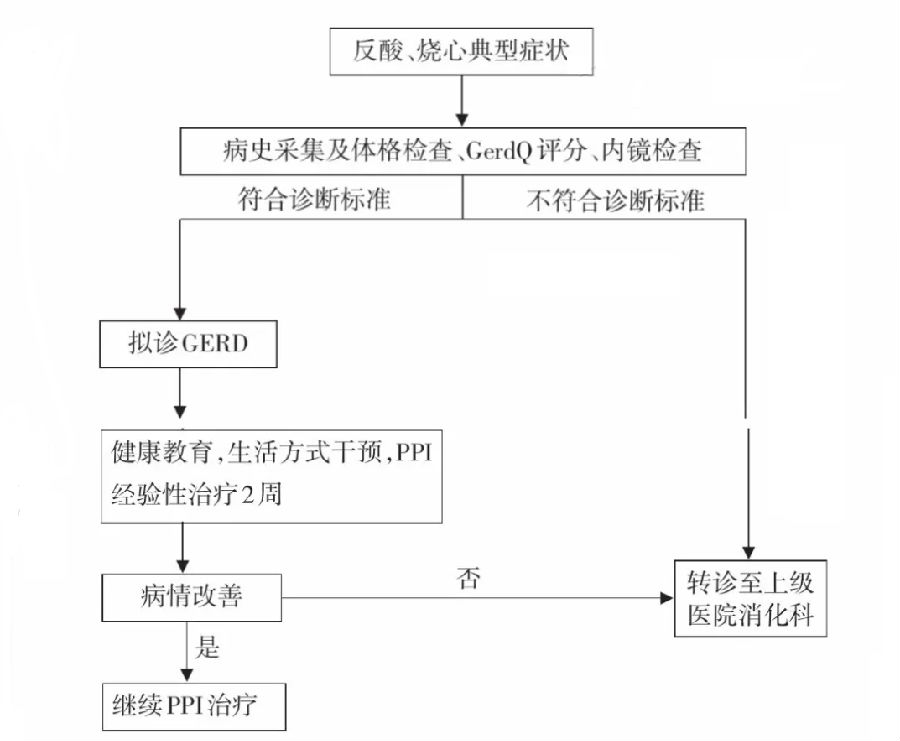
一、概述 (一)定义 胃食管反流病(gastroesophageal reflux disease,GERD)是指胃十二指肠内容物反流入食管引起反酸、烧心等症状。反流也可引起口腔、咽喉、气道等食管邻近的组织损害,出现食管外表现,如哮喘、慢性咳嗽、特发性肺纤维化、声嘶、咽喉炎和牙蚀症等。 (二)流行病学 GERD是世界范围内的常见病,西方国家GERD患病率为10%~20%[1],国内尚缺乏大规模流行病学资料,有Meta分析显示国内GERD的患病率为12.5%[2],且呈现出南低北高的特点,可能与饮食习惯等因素有关。虽然目前我国GERD患病率较西方国家低,但随着我国生活方式西化、人口的老龄化,GERD患病呈逐年上升趋势。 (三)分类 根据反流是否导致食管黏膜糜烂、溃疡,分为糜烂性食管炎(erosive esophagitis,EE)、非糜烂性反流病(nonerosive reflux disease,NERD),其中NERD最常见。EE可以合并食管狭窄、溃疡和消化道出血。目前认为GERD的两种类型相对独立,相互之间不转化或很少转化,这两种疾病类型相互关联及进展的关系需要进一步研究证实。 二、病因和发病机制 (一)诱因或危险因素 流行病学资料显示GERD发病和年龄、性别、肥胖、生活方式等因素有关。老年人EE检出率高于青年人[3]。男性GERD患者比例明显高于女性[4]。肥胖、高脂肪饮食、吸烟、饮酒、喝浓茶、咖啡等因素与GERD的发生呈正相关,而体育锻炼和高纤维饮食可能为GERD的保护因素[5,6]。 (二)发病机制 胃食管反流的发生取决于抗反流防线与反流物攻击能力之间的平衡。反流发生时,胃酸、胃蛋白酶、胆汁等反流物可直接刺激食管黏膜造成损伤,抗反流防御机制减弱可导致胃食管反流事件增多,而食管清除能力下降使反流物接触食管黏膜的时间延长,易导致攻击和损伤。 1.抗反流屏障结构和功能异常[7,8]: (1)贲门切除术后、食管裂孔疝、腹内压增高(妊娠、肥胖、腹水等)可导致食管下括约肌(lower esophagus sphincter,LES)结构受损。 (2)某些激素(如缩胆囊素、胰高血糖素、血管活性肠肽等)、食物(如高脂肪、巧克力等)、药物(如钙通道阻滞剂、地西泮等)可引起LES压力下降。 (3)食管裂孔疝时,部分胃经过膈肌的食管裂孔进入胸腔,易导致反流发生。 2.食管清除反流物功能降低: 食管清除功能包括推进性蠕动、唾液的中和、食团的重力。其中推进性蠕动最为重要,近半数GERD患者合并有食管中部失蠕动、食管远端运动功能障碍[9]。 3.食管黏膜屏障作用减弱: 食管黏膜屏障包括3个方面: (1)上皮前因素:黏液层、黏膜表面的HCO3-浓度。 (2)上皮因素:上皮细胞间连接结构和上皮运输、细胞内缓冲系统、细胞代谢功能等。 (3)上皮后因素:组织的基础酸状态和血液供应情况等。 长期吸烟、饮酒及刺激性食物等可使食管黏膜抵御反流物的损害能力下降[10]。 三、诊断、病情评估与转诊 (一)诊断 1.临床表现: (1)食管症状:反流和烧心是GERD最常见的典型症状;反流是指胃内容物在无恶心和不用力的情况下涌入咽部或口腔的感觉,含酸味或仅为酸水时称反酸。烧心是指胸骨后或剑突下烧灼感,常由胸骨下段向上延伸。烧心和反流常在餐后1h出现,卧位、弯腰或腹压增高时可加重,部分患者烧心和反流症状可在夜间入睡时发生。 胸痛、上腹痛、上腹部烧灼感、嗳气等为GERD的不典型症状;胸痛由反流物刺激食管引起,发生在胸骨后。严重时可为剧烈刺痛,酷似心绞痛,可伴有或不伴有烧心和反流。注意胸痛患者需先排除心肺疾病因素后才能行胃食管反流评估。上腹痛、上腹部烧灼感、嗳气等见于部分患者,可能是由于消化道功能紊乱所致,症状呈间歇性,进食固体或液体食物均可发生。 (2)食管外表现:GERD可伴随食管外表现,包括哮喘、慢性咳嗽、特发性肺纤维化、声嘶、咽喉症状和牙蚀症等[11,12]。对病因不明、久治不愈的上述疾病患者,要注意是否存在GERD,伴有烧心和反流症状有提示作用。临床医师对上述发作性咳、喘、胸闷和气短等呼吸道症状通常作出哮喘的诊断,对症治疗可暂缓症状,但疾病往往持续进展,应引起临床高度重视。 (3)体征:GERD患者缺乏比较特异的体征。 2.辅助检查: (1)上消化道内镜检查:上消化道内镜检查对评估GERD的严重程度及排除由于其他原因导致反流的疾病具有重要价值。建议有条件的医院对初诊的患者先行内镜检查,以了解是否有食管炎及其严重程度,同时结合病理活检结果排除肿瘤等疾病,对确诊的GERD患者,如出现报警征象,也应及时复查内镜。 内镜下GERD分级[13]:正常:指食管黏膜没有破损;A级:指有1个或1个以上食管黏膜破损,长径<5mm;B级:指有1个或1个以上食管黏膜破损,长径>5mm,但没有融合性病变;C级:指黏膜破损有融合,但<75%食管周径;D级:指黏膜破损融合,至少达到75%的食管周径。 内镜下正常食管黏膜呈均匀粉红色,当其被化生的柱状上皮替代后呈橘红色,多发生于胃食管连接处的齿状线近侧,可为环形、舌形或岛状,此为Barrett食管。 (2)GERD问卷(GerdQ):是诊断及评估GERD最简单有效的工具。问卷设计基于患者就诊前1周内的症状,诊断精确性高,且能评价GERD对患者生命质量的影响,评价患者的治疗效果[14,15]。见表1。 (3)质子泵抑制剂(proton pump inhibitor,PPI)试验:对于合并典型反流症状拟诊GERD或疑有反流相关食管外症状的患者,尤其是上消化道内镜检查阴性时,可采用PPI诊断性治疗[16]。对表现为食管症状的患者,服用标准剂量PPI,如奥美拉唑20mg、2次/d,疗程2~4周,治疗的最后一周如症状完全消失或仅有1次轻度的反流症状,则可诊断为PPI试验阳性。对表现为食管外症状的患者,一般疗程至少4周,PPI试验阳性的判断标准目前尚无共识。抗反流药物可能对部分GERD无效,故PPI试验阴性并不能完全排除GERD。 (4)食管反流监测:食管反流监测是GERD的有效检查方法,包括食管pH监测、食管阻抗pH监测和无线胶囊监测,对未使用PPI的患者可选择该项检查以明确食管存在酸反流并指导治疗。难治性GERD患者可使用食管阻抗pH检测判断症状持续存在的原因。采用多电极监测食管pH,可全面了解患者食管内反流情况,包括酸性和/或碱性物质反流,特别是对反流水平(即是否存在高位反流、咽喉反流)的评价有帮助,在分析和解读pH监测结果时,要注意反流事件和症状的关联[17]。 (5)食管测压:可帮助了解食管体部的动力功能状态、下食管括约肌的压力、一过性下食管括约肌松弛的频率以及上食管括约肌的功能。高分辨食管测压有助于了解胃食管连接部的解剖生理功能,食管动力学检测结果有助于治疗方案的选择,也是评估GERD患者是否适合手术治疗及预测手术疗效和术后并发症的重要指标[18]。但需要注意的是,GERD患者的食管动力异常不具有特异性,不能作为诊断GERD的直接证据。 (6)食管钡剂造影:食管钡餐检查可显示有无食管病变及胃食管反流,对诊断有补充作用,有助于鉴别诊断,但敏感性较低,不被推荐为GERD的诊断方法。 (二)诊断标准与诊断流程 1.诊断标准: (1)有反酸、烧心症状。 (2)内镜下发现反流性食管炎的表现。 (3)食管过度酸反流的客观证据。 若有典型的烧心和反酸症状,可作出GERD的初步诊断,内镜下若发现有反流性食管炎并能排除其他原因引起的食管病变,本病诊断可成立;若内镜检查阴性,但食管pH监测证实存在食管过度酸反流,则可建立NERD的诊断。对拟诊GERD的患者,可考虑先使用PPI经验性治疗,症状多会在1~2周内得到改善,若给予治疗后症状消失,可确立GERD的诊断。对于症状不典型,特别是合并食管外症状的患者,常需结合多种检查手段进行综合分析来作出诊断。GerdQ量表是一种简单、易行、可以实现患者自我评估症状的诊断方法,尤其适合在没有内镜检查条件、没有消化专科医生的基层医疗机构使用。 2.诊断流程: GERD的诊断流程见图1。
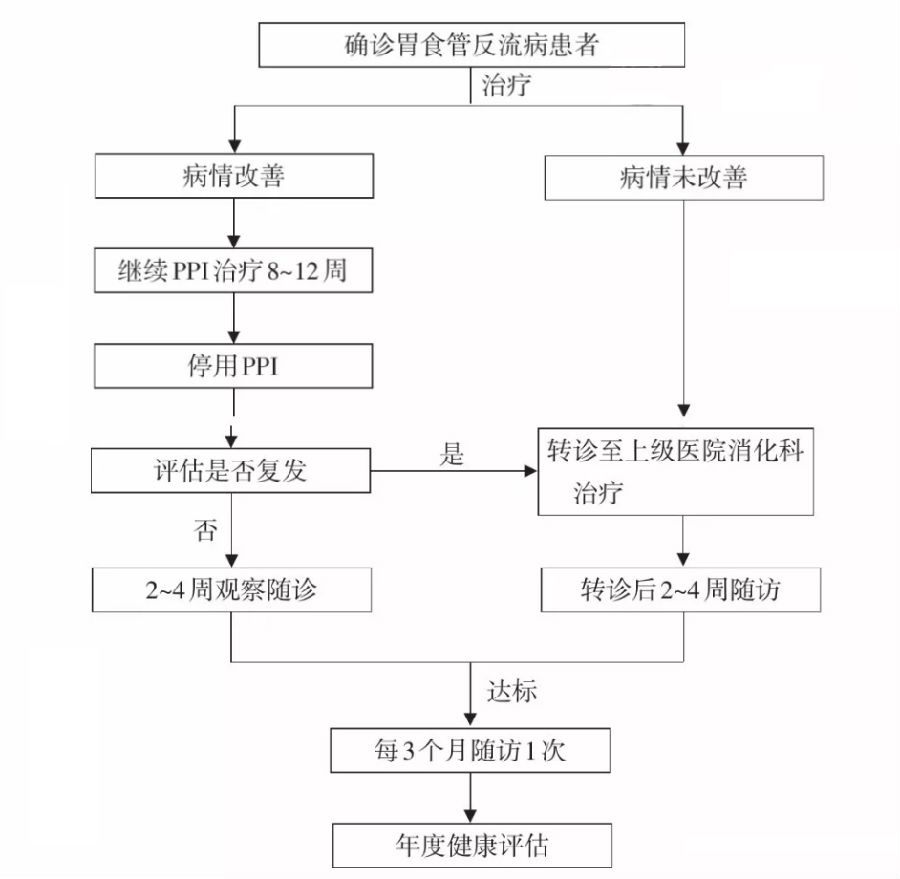
注:GerdQ胃食管反流病问卷;GERD胃食管反流病;PPI质子泵抑制剂 图1 胃食管反流病诊断流程图 (三)病情评估 确诊的GERD患者,可评估其分型(EE或NERD)、分级(轻或重度)、食管并发症(有无、性质和严重程度)、食管外表现(有无、与GERD症状的相关性)、心理、睡眠障碍(有无及其严重程度)等。必要时,需要进行有关的胃食管反流检查,使患者能得到个体化的合理治疗[19]。 (四)鉴别诊断 1.对初诊患者,要特别注意对报警征象的采集,报警征象包括吞咽疼痛、吞咽困难、呕吐、消瘦和粪便隐血阳性、贫血、食管癌和胃癌家族史等。 2.以胸痛为主要表现者,注意排查心源性和肺源性胸痛;如怀疑心绞痛,应做心电图和运动负荷试验,肺源性胸痛应注意胸部CT的检查。 3.对PPI治疗效果不满意时,应考虑到食管动力性疾病,如贲门失弛缓症、弥漫性食管痉挛和胡桃夹食管等,可行24h食管pH检测和食管测压进一步明确,此外还要注意排除嗜酸粒细胞食管炎可能,电子胃镜下取活检有助诊断。 (五)并发症 1.上消化道出血: 食管黏膜糜烂及溃疡可以导致呕血和/或黑便,伴有不同程度的缺铁性贫血。 2.食管狭窄: 食管炎反复发作致使纤维组织增生,最终导致瘢痕狭窄。 3.Barrett食管: 是指食管下段的复层鳞状上皮被化生的单层柱状上皮所替代,可伴有或不伴有肠化生,伴有肠上皮化生者属于食管腺癌的癌前病变[20]。 (六)转诊建议 1.普通转诊: (1)怀疑有并发症(如食管狭窄或Barrett食管)的患者。 (2)对经验性治疗反应不佳,如给予PPI治疗8~12周后,并没有得到明显改善的难治性GERD。 (3)需考虑内镜检查来帮助诊断,如肿瘤或感染等。 (4)需行内镜微创治疗或外科手术治疗。 2.紧急转诊: 有明显的报警征象发生时,如进行性吞咽困难、吞咽疼痛、体重减轻、贫血、呕血或黑便等。 四、治疗 治疗的目标:缓解症状,治愈食管炎,提高生命质量,预防复发和并发症。 (一)生活方式干预 改变生活方式是治疗GERD的基础,而且应贯穿于整个治疗过程。 1.减轻体重:尽量将BMI控制在<25kg/m2。 2.改变睡眠习惯:抬高床头15°~20°,睡前3h不再进食。 3.戒烟、限制饮酒。 4.避免降低LES压力的食物,如浓茶、咖啡、可乐、巧克力等。 5.避免降低LES压力和影响胃排空的药物,如硝酸甘油、抗胆碱能药物、茶碱、钙通道阻滞剂等。 6.减少引起腹压增高因素:肥胖、便秘、避免穿紧身衣、长时间弯腰劳作等。 (二)药物治疗 1.PPI: 具有不可逆抑制H+-K+-ATP酶的作用,抑酸起效迅速,作用持久,是GERD治疗的首选药物。短期或长期应用PPI不良反应均相对较少,适用于症状重、有严重食管炎的患者[21]。奥美拉唑一般为20mg、2次/d口服;其他PPI包括艾司奥美拉唑、兰索拉唑、泮托拉唑和雷贝拉唑等。推荐疗程一般为8周。 经规范PPI治疗后,大部分GERD患者的反酸、烧心等症状可完全缓解,但仍有高达30%的GERD患者症状控制欠佳,如经标准剂量PPI治疗8周后,GERD症状仅部分缓解或完全无缓解,被认为是难治性GERD,需调整治疗方案:单剂量PPI无效可改用双倍剂量,一种无效可换用另一种PPI。对于出现食管裂孔疝等并发症的患者,PPI剂量通常需要加倍。 PPI短期应用的潜在不良反应包括白细胞减少、头痛、腹泻、食欲减退。长期应用的不良反应包括维生素缺乏、矿物质缺乏、继发性感染、骨质疏松、髋部骨折、肠道菌群移位等[22]。不良反应明显者可更换PPI。 2.H2受体拮抗剂(H2 receptor antagonist,H2RA): 通过抑制胃黏膜壁细胞H2受体,能减少50%~70% 24h基础胃酸分泌,该类药物易受饮食影响,抑酸持续时间短,且患者容易快速耐受,适合于轻、中症患者。 常用药物有西咪替丁、雷尼替丁、法莫替丁和罗沙替丁等,一般采用常规剂量,分次服用。H2RA用于短程治疗和维持治疗时,食管炎的治愈率和症状缓解率不如PPI。 H2RA安全性好,但如患者年龄大、伴肾功能损害和其他疾病时,易产生不良反应,常见腹泻、头痛、嗜睡、疲劳、便秘等,因此老年GERD患者需慎用H2RA[23]。 3.促胃动力药: 可以增加LES压力、刺激食管蠕动及增强食管收缩幅度、促进胃排空,从而达到减少胃内容物食管反流及减少其在食管的暴露时间。 多潘立酮为一种作用较强的多巴胺受体拮抗剂,具有外周阻滞作用,可增加食道下部括约肌张力,防止胃食管反流,在基层医疗机构较为普及,剂量为10mg、3次/d。莫沙必利为新型5-HT4受体激动剂,直接作用于肠肌间神经丛,促进乙酰胆碱释放,增强胃及十二指肠运动,生物利用度高,不良反应少。伊托必利是一种新型促动力药,具有阻断多巴胺D2受体及抑制乙酰胆碱酯梅活性的双重作用,能抑制TLESR,但对食管蠕动及LES压力无明显影响。促动力药不推荐单独用于GERD的治疗,多与抑酸药联合使用。 促动力药物存在一定的不良反应,如腹痛、腹泻、口干等消化系统以及心悸、心电图QT间期延长等心血管系统不良反应,多潘立酮亦可使血催乳素水平升高,引起非哺乳期泌乳等[24]。 4.黏膜保护剂: 主要包括铝碳酸镁、硫糖铝和三钾二枸橼酸铋等,此类药物能快速中和胃酸、在受损黏膜表面形成保护膜以隔绝有害物质的侵袭,从而有利于受损黏膜的愈合。但药效持续时间较短,不能充分治愈食管炎及预防GERD并发症。 黏膜保护剂不良反应较少,少数患者可引起便秘、皮疹、消化不良、恶心等[25]。 5.抗抑郁或焦虑治疗: 食管对酸的高敏感性,是难治性GERD的重要发病机制之一,对久治不愈或反复发作者,应考虑精神心理因素可能,治疗药物包括三环类抗抑郁药和选择性5-羟色胺再摄取抑制剂等,可用于伴有抑郁或焦虑症状的GERD患者的治疗[26]。 (三)手术治疗 1.GERD的内镜治疗: 目前用于GERD的内镜下治疗手段主要分为射频治疗、内镜下胃腔内缝合/折叠治疗、内镜下注射或植入技术类。 2.抗反流手术: 能减少反流次数及控制反流症状。适应证有:存在病理性酸反流,药物抑酸不足或药物治疗有效但患者不愿意长期服用药物。 (四)制定治疗方案 1.联合用药: GERD患者如单用抑酸药物效果不理想,可考虑联合使用促动力药。 2.维持治疗: 包括按需治疗、间歇治疗和维持治疗。①按需治疗指在医师指导下,仅在出现症状时用药,症状缓解后即停药。②间歇治疗指PPI剂量不变,但延长用药周期,最常用的是隔日疗法。③维持治疗指维持原剂量或减量使用PPI,1次/d,长期使用以维持症状持久缓解,预防复发。NERD及轻度食管炎患者可采用按需或者间歇治疗可以很好地控制症状,PPI为首选药物。PPI停药后症状复发、重度食管炎患者需要维持治疗。维持治疗的剂量调整至患者无症状的最低剂量为适宜剂量。部分患者在PPI减量维持治疗后,临床症状未复发,可考虑以H2RA替代。 3.难治性GERD: 对于双倍剂量PPI治疗8~12周后烧心或反酸症状无明显改善者,首先需检查患者的依从性,优化PPI的使用。治疗无效者在PPI停药后采用食管阻抗pH监测、内镜检查等进行评估,排除其他食管和胃的疾病。明确存在病理性反流但药物治疗效果不佳,或患者不能耐受长期服药,可考虑内镜或外科手术治疗,建议到上级医院就诊。 4.夜间酸突破: 控制夜间酸突破是GERD治疗的措施之一。夜间酸突破是指在每天早晚餐前服用PPI治疗的情况下,夜间胃内pH<4持续时间大于1h,治疗方法包括调整PPI用量,睡前加用H2RA、应用血浆半衰期更长的PPI等[27]。 (五)治疗效果 1.未达标: 指患者临床症状未消失,辅助检查仍有支持反流性食管炎的证据。 2.已达标: 指患者临床症状消失,辅助检查无反流性食管炎的表现。 五、疾病管理 (一)筛查 GERD最常见的典型症状有烧心、反流。烧心是指胸骨后自下而上的烧灼感,反流是指胃内容物向咽喉、口腔流动的感觉,可以是明确的反酸、反食,或反流物有苦味。胃食管反流的症状还有胸骨后疼痛、吞咽痛、吞咽困难、上腹痛、上腹烧灼感、嗳气等,这些症状不是GERD的特异性表现。此外,GERD食管外症状如慢性咳嗽、哮喘、咽喉部不适、声嘶、牙蚀症本身也不具有特异性。临床医生应注意问诊,仔细筛查鉴别。 (二)管理流程 GERD患者管理流程见图2。
注:PPI质子泵抑制剂 图2 胃食管反流病管理流程 (三)分级预防 1.一级预防: 针对一般人群,普及防病知识,宣传健康生活方式,避免烟酒,节制饮食,如过重或肥胖需减轻体重,避免辛辣酸甜等刺激性食物,避免增加腹压的因素。 2.二级预防: 针对肥胖、老龄等高危人群定期社区筛查,对危险人群进行监测,积极控制危险因素。 3.三级预防: 针对患者群,积极进行治疗性生活干预,指导合理用药,控制食管反流症状及预防并发症,改善患者的生命质量,对伴有Barrett食管者等并发症者,应定期接受内镜检查。 4.随访评估: (1)评估内容:全面病史评估,症状复发情况,对抗酸药物治疗反应,生活方式改善情况;进行体格检查,包括血压、心率、心律、身高、体重、腰围等;进行辅助检查,必要时可行内镜检查,评估GERD的发病风险及临床情况,是确定治疗策略的基础。 (2)评估频率: ①未达标: 随访频率:每2~4周1次,直至达标。 随访内容:病史症状发生情况,对药物治疗反应,查体(身高、体重、腰围),生活方式评估及建议。 ②已达标: 随访频率:每3个月1次。 随访内容:症状复发情况,查体(身高、体重、腰围),生活方式评估及建议。 年度评估:除上述每3个月随访事项外,必要时可行内镜检查,评估病情。 六、预后 GERD是临床上常见的疾病,患者临床症状多样,个体差异性较大,多数患者症状反复,病程迁延。因此,对GERD的诊疗在遵循规范化的同时,特别强调个体化的原则,必要时有针对性地选择辅助检查,以更好地指导治疗和随诊。 七、健康教育 应该从GERD发生的危险因素入手,采取必要的措施进行积极预防和干预: 1.避免饮食过多、过快、过饱;避免睡前进食、餐后立即卧床等;避免刺激性饮食,如烟、酒、咖啡、浓茶、辛辣食物等。 2.肥胖会使腹内压增加,诱发胃食管反流,鼓励肥胖患者减轻体重。 3.积极治疗便秘、慢性咳嗽等可诱发腹压增加的疾病。 4.睡眠时抬高床头,一般床头抬高15°~20°,以减少反流发生。 5.用药依从性教育:向患者详细介绍采用的治疗方案,治疗药物的使用方法及可能出现的不良反应等,鼓励患者足量、足疗程治疗,避免随意减药或停药等。 6.心理指导:GERD特点是病情慢性迁延反复,容易使患者思想负担加重,遵医行为差。通过积极交流沟通,消除患者顾虑和心理阻碍,建立起战胜疾病的信心。 消化系统疾病基层诊疗指南制定学术指导委员会成员(按姓氏拼音排序):白文元(河北医科大学第二医院);陈东风(重庆市大坪医院);陈旻湖(中山大学附属第一医院);陈其奎(中山大学孙逸仙纪念医院);陈卫昌(苏州大学附属第一医院);房静远(上海交通大学医学院附属仁济医院);郭晓钟(北部战区总医院);李景南(北京协和医院);李鹏(首都医科大学附属北京友谊医院);李延青(山东大学齐鲁医院);刘玉兰(北京大学人民医院);陆伟(天津市第二人民医院);吕宾(浙江中医药大学附属第一医院);吕农华(南昌大学第一附属医院);钱家鸣(北京协和医院);唐承薇(四川大学华西医院);田德安(华中科技大学同济医学院附属同济医院);庹必光(遵义医学院附属医院);王江滨(吉林大学中日联谊医院);王兴鹏(上海交通大学附属第一人民医院);吴开春(空军军医大学西京医院);谢渭芬(第二军医大学附属长征医院);杨云生(解放军总医院);张军(西安交通大学医学院第二附属医院);周丽雅(北京大学第三医院);邹多武(上海交通大学医学院附属瑞金医院) 消化系统疾病基层诊疗指南编写专家组: 组长:李景南 周亚夫 副组长:方力争 吴东 秘书长:吴东 消化专家组成员(按姓氏拼音排序):何文华(南昌大学第一附属医院);季国忠(南京医科大学第二附属医院);寇毅(北京市房山区良乡医院);李景南(北京协和医院);梁晓(上海交通大学仁济医院);刘岩(北京三〇七医院);王红(广州市第一医院);吴东(北京协和医院);夏璐(上海嘉会国际医院);于岩波(山东大学齐鲁医院);祝荫(南昌大学第一附属医院) 全科专家组成员(按姓氏拼音排序):方力争(浙江大学医学院附属邵逸夫医院);冯玫(山西大医院);刘军兴(北京市丰台区方庄社区卫生服务中心);吴浩(北京市丰台区方庄社区卫生服务中心);习森(北京市怀柔区怀柔镇社区卫生服务中心);闫文冰(山东省肥城市边院镇中心卫生院);周亚夫(南京医科大学);朱兰(上海市徐汇区斜土街道社区卫生服务中心) 本指南执笔专家:于岩波 审校专家:陈旻湖 李延青 参考文献(略) 单位:中华医学会 中华医学会杂志社 中华医学会消化病学分会 中华医学会全科医学分会 中华医学会《中华全科医师杂志》编辑委员会 消化系统疾病基层诊疗指南编写专家组 本文刊于:中华全科医师杂志,2019,18(7):635-641
|