急性有机磷农药中毒诊治要求(2023版)
时间:2023-06-03 10:21 来源:未知 作者:admin 点击:次
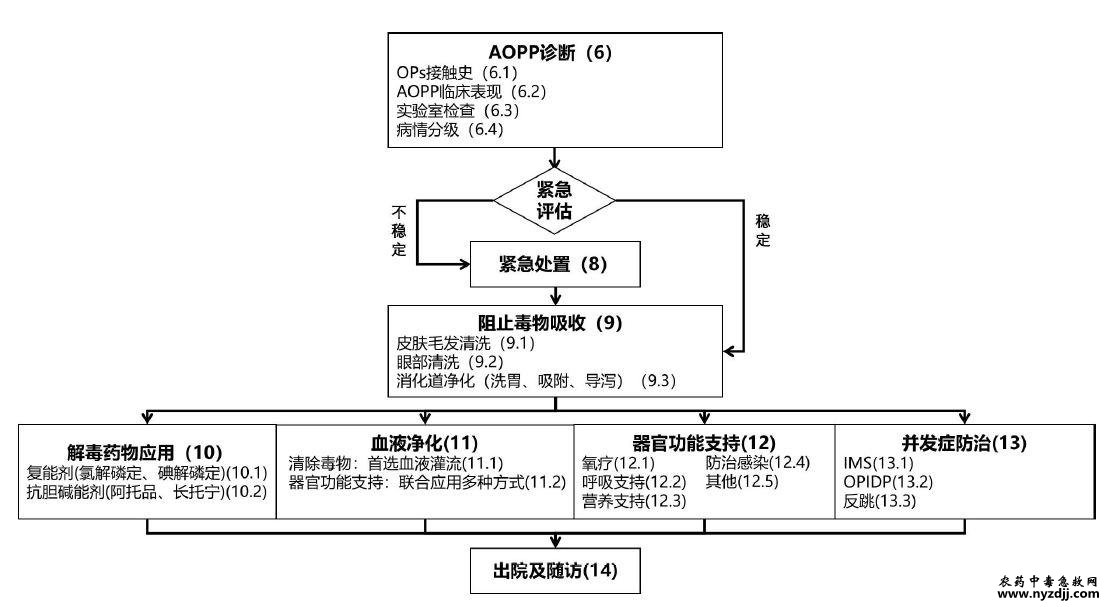
引言 有机磷农药是全球使用最广泛、用量最大的杀虫剂之一。急性有机磷农药中毒(AOPP)是我国最常见的急性农药中毒,占急性中毒病例的20%~50%。AOPP起病急、进展快,病死率达3%~40%。目前,AOPP诊治缺乏标准,各级医院尤其是在基层医院因误诊、漏诊或早期诊治不规范等导致不良后果时有发生。经典教科书《内科学》、中国医师协会急诊医师分会以及世界卫生组织(WHO)推荐的AOPP诊治方案不尽相同,其诊断标准、用药方案、洗胃及血液净化等治疗措施等仍存在较多争议。为进一步规范各级医院临床医师对AOPP的诊疗实践,提高AOPP救治成功率,特编制本标准。该标准总结近年来国内外有关急性有机磷农药中毒诊治经验及最新研究证据,结合中国国情,针对争议问题给出合理推荐,将促进国内AOPP诊治的规范及其水平的提升。 急性有机磷农药中毒诊治要求 1 范围 本文件界定了急性有机磷农药中毒救治的术语、定义和缩略词、给出了诊治流程图、规定了总体要求、AOPP 诊断、紧急评估、紧急处置、阻止毒物吸收、解毒药物应用、血液净化、脏器功能支持、并发症的治疗及出院条件。 本文件适用于医务人员对急性有机磷农药中毒患者的诊治。 2 规范性引用文件 DB4403/T 244-2022急诊患者分级分诊规范 3 术语、定义和缩略语 3.1 术语和定义 下列术语和定义适用于本文件。 3.1.1 有机磷农药 organophosphorus pesticides;OPs 含磷元素的有机化合物农药。 注:主要用于防治植物病、虫、草害。多为油状液体,大蒜味,挥发性强,微溶于水,遇碱破坏,对人体有毒。 3.1.2 急性有机磷农药中毒 acute organophosphorus pesticide poisoning;AOPP 有机磷农药短时间进入人体后造成的以神经系统损害为主的一系列中毒反应。 3.1.3 中间综合征 intermediate syndrome;IMS 在AOPP后1d~4d出现曲颈肌、四肢近端肌肉、第3对~第7对、第9对~第12对脑神经所支配的部分肌肉以及呼吸肌麻痹的特征性临床表现。 3.1.4 毒蕈碱样症状 muscarinic signs AOPP后副交感神经末梢过度兴奋,表现出平滑肌痉挛和腺体分泌增加的症状。 3.1.5 烟碱样症状 nicotinic signs AOPP后乙酰胆碱在横纹肌神经肌肉接头处蓄积过多,导致肌纤维颤动、肌力减退或瘫痪等表现。 3.1.6 有机磷迟发性神经病 organophosphate induced delayed polyneuropathy;OPIDP AOPP后1个月左右,出现感觉及运动型神经多发受累的症状,表现为肢体末端进行性麻木、无力等迟缓性麻痹症状。 3.1.7 反跳 rebound AOPP患者经积极抢救治疗,临床症状好转后数天至一周病情突然急剧恶化,再次出现AOPP症状。 3.2 缩略语 下列缩略语适用于本文件。 AOPP:急性有机磷农药中毒(acute organophosphorus pesticide poisoning) IMS:中间综合征(intermediate syndrome) OPIDP:有机磷迟发性神经病(organophosphate induced delayed polyneuropathy) OPs:有机磷农药(organophosphorus pesticides) 4 总体要求 4.1 依据OPs接触史、临床表现及辅助检查早期明确AOPP诊断。根据中毒症状和全血胆碱酯酶活性对病情进行分级。 4.2 AOPP中毒后应立即进行紧急评估和紧急处置,开展洗胃、吸附等阻止毒物吸收,应用解毒药物、血液净化、脏器功能支持、防治并发症等治疗。 5 诊治流程图 AOPP诊治流程见图1。
图 1 急性有机磷农药中毒救治流程 6 AOPP诊断 6.1 OPs接触史 6.1.1 OPs分类 根据大鼠急性经口进入体内半数致死量(LD50)不同,OPs可分为: 6.1.1.1 剧毒类:LD50 小于10mg/kg,如甲拌磷、内吸磷、对硫磷等; 6.1.1.2 高毒类:LD50 10mg/kg~100mg/kg,如甲基对硫磷、甲胺磷、氧乐果、敌敌畏等; 6.1.1.3 中毒类:LD50 100mg/kg~1000mg/kg,如乐果、乙硫磷、敌百虫、二嗪农、毒死蜱等; 6.1.1.4 低毒类:LD50 1000mg/kg~5000mg/kg,如马拉硫磷、辛硫磷、氯硫磷等。 6.1.2 接触方式 AOPP发生常见于以下接触方式: 6.1.2.1 生活性中毒:误服、故意吞服,或饮用、食入被OPs污染的水与食品,或滥用OPs治疗皮肤病、驱虫等造成中毒。 6.1.2.2 使用性中毒:在使用过程中,药液污染施药人员皮肤或衣服致皮肤吸收,或吸入OPs气雾等造成中毒。 6.1.2.3 生产性中毒:主要在OPs精制、出料和包装过程中防护不到位,或因生产设备密闭不严造成化学物泄漏,或在事故抢修过程中,OPs污染手、皮肤、吸入呼吸道引起中毒。 6.2 AOPP临床表现 6.2.1 胆碱能危象 胆碱能危象包括以下临床症状表现: 6.2.1.1 毒蕈碱样症状 表现为平滑肌痉挛和腺体分泌增加,即瞳孔缩小,胸闷、气短、呼吸困难,恶心、呕吐、腹痛、腹泻、大小便失禁,和大汗、流泪和流涎、咳嗽、咳痰、双肺啰音、严重者肺水肿。 6.2.1.2 烟碱样症状 表现为面、眼睑、舌、四肢和全身骨骼肌肌束震颤,甚至全身肌肉强直性痉挛,或肌力减退或瘫痪,甚至呼吸肌麻痹引起呼吸衰竭、血压增高和心律失常等。 6.2.2中枢神经系统症状 早期表现为头晕、头痛、疲乏、无力等症状,继后出现烦躁不安、谵妄、运动失调、言语不清、惊厥、抽搐,严重者出现昏迷、中枢性呼吸循环功能衰竭。 6.2.3 IMS 表现为转颈、耸肩、抬头、咀嚼无力,睁眼、张口、四肢抬举困难,腱反射减弱或消失,不伴感觉障碍。严重者出现呼吸肌麻痹,表现为胸闷、呼吸困难、呼吸衰竭,若无呼吸支持很快死亡。常在AOPP后24h~96h出现。 6.2.4 OPIDP 表现为肢体末端进行性烧灼、疼痛、麻木等感觉异常,伴随肌无力、迟缓性麻痹,严重时出现足下垂、腕下垂及肢体肌肉萎缩。常出现在AOPP后1月左右。 6.2.5 反跳 AOPP经积极治疗临床症状好转后数天至一周病情突然急剧恶化,再次出现胆碱能危象症状。 6.2.6 多脏器功能损害 AOPP可导致多器官功能损伤。 6.2.6.1 心脏损害:表现为心电图ST段压低、T波改变,或窦性心动过速、传导阻滞、Q-T间期延长等,伴随心肌酶学升高,个别患者可发生心源性猝死。 6.2.6.2 肺损害:因M样症状及OPs对肺毛细血管的直接毒性,AOPP患者可早期出现肺水肿。 6.2.6.3 肝、肾损害:部分AOPP患者可出现不同程度肝、肾功能异常,多为一过性损害。 6.2.6.4 血液系统损害:OPs尚可引起急性溶血的少见表现。 6.2.6.5 局部损害:皮肤接触OPs可发生过敏性皮炎、剥脱性皮炎;消化道接触可表现为化学性炎症甚至黏膜糜烂、消化道出血等;眼部污染时可出现结膜充血、接触性结膜炎、角膜损伤等。 6.3 实验室检查 6.3.1 全血胆碱酯酶(ChE)活力 OPs可抑制血液ChE活力,ChE活力下降是临床诊断AOPP的重要依据。可动态监测AOPP患者全血ChE活力,为AOPP临床诊断及病情评估提供信息。 6.3.2毒物检测 可检测AOPP中毒患者血、尿、粪便或胃内容物OPs或其特异性代谢产物成分,有助于AOPP确诊及病情评估。 6.3.3非特异性指标 检测非特异性指标可评估器官功能及病情程度。重症AOPP患者应常规检测心肌损害指标(如肌红蛋白、肌钙蛋白I等)、肝功能损害指标(如丙氨酸氨基转移酶、门冬氨酸氨基转移酶、胆红素等)、肾功能损害指标(如肌酐和尿素氮)、组织灌注指标(如血乳酸)和呼吸功能指标(如血气分析)等。 6.4 病情分级 6.4.1 轻度:以毒蕈碱症状为主,全血ChE活力为正常值的50%~70%。 6.4.2 中度:毒蕈碱症状加重,且出现烟碱样症状,全血ChE活力为正常值的30%~50%。 6.4.3 重度: 除毒蕈碱样症状及烟碱样症状外,出现肺水肿、呼吸功能衰竭、昏迷、脑水肿等重要脏器功能衰竭的临床表现,全血ChE活力为正常值的30%以下。 7 紧急评估 接诊AOPP患者时紧急评估:按DB4403/T 244-2022 附录A对病情进行分级。 7.1 I、II级患者判定为不稳定,应立即进行紧急处置(具体见8)。 7.2 III、IV级患者判定为稳定,应立即采取措施阻止毒物吸收(具体见9)。 8 紧急处置 8.1 呼吸、心跳停止者应立即行心肺复苏术。 8.2 循环衰竭者应建立静脉通路、液体复苏、血管活性药物等维持血压。 8.3 呼吸衰竭者应立即给予气管插管、呼吸支持治疗。 8.4 同时应给予患者足量解毒剂应用(用药见10)。 9 阻止毒物吸收 9.1 皮肤毛发去污 衣物、皮肤等被OPs污染者,应脱去污染的衣物,用水清洗污染的皮肤、毛发。 9.2 眼部去污 眼部接触者应立即用清水或生理盐水冲洗。 9.3 消化道去污 经消化道接触者,应尽快实施洗胃、吸附、导泻等肠道去污措施。 a.洗胃:中毒后4h~6h内均应尽早实施。以温清水、2%碳酸氢钠(敌百虫禁用)或1∶5000高锰酸钾溶液(对硫磷禁用)洗胃。洗胃至回抽液清澈。合并意识障碍的患者洗胃前应做好气道保护。 b.吸附:洗胃后宜予活性炭吸附,每次50g~100g,肠梗阻患者禁用。 c.导泻:洗胃后可予硫酸钠(15g~30g)或硫酸镁(20g~30g)或20%甘露醇(250ml)或复方聚乙二醇电解质散等导泻。婴幼儿和心血管系统功能不稳定者慎用,对于肾功能不全者需要检测血镁浓度。 10 解毒药物应用 10.1 复能剂 10.1.1 遵循早期、足量、足疗程的用药原则。 10.1.2 临床上首选氯磷定。用法:氯磷定宜肌肉注射,首次剂量见表1。随后以0.5g~1.0g每2h 一次肌肉注射,随后根据病情酌情延长用药间隔时间,疗程一般3d~5d左右,严重病例可适当延长用药时间。 表1 常用复能剂首次推荐剂量 单位为克
10.2 抗胆碱能药 10.2.1 遵循早期、适量、反复、个体化的用药原则。 10.2.2 阿托品用法:首剂见表2,视病情5min~10min可重复给药,尽快使患者达到“阿托品化”(皮肤黏膜干燥、颜面潮红、肺部啰音显著减少或消失、瞳孔较前扩大、心率90次/分~100次/分等)。随后给予维持量,一般轻度中毒0.5mg,每4h~6h 一次;中度中毒0.5mg~1mg,每2h~4h一次;重度中毒0.5mg~1mg,每1h~2h一次。病情好转后逐步减量停用。 10.2.3 盐酸戊乙奎醚用法:首剂见表2,尽快使患者达到“长托宁”化(口干、皮肤干燥、肺部啰音减少或消失,心率和瞳孔不作为其判断指标)。维持剂量一般轻度中毒1mg,每12h一次;中度~重度中毒1mg~2mg,每8h或12h一次。 表2 常用抗胆碱能药治疗AOPP首次剂量推荐 单位为毫克
11 血液净化 11.1 毒物清除: 重度AOPP患者在综合治疗基础上应尽早给予血液净化治疗,首选血液灌流,宜中毒后24h内进行。单次即可,可根据患者病情及毒物浓度监测结果来决定是否重复。 11.2 器官支持: 对于合并肾功能不全、MODS等情况时,应考虑血液灌流联合血液透析或CRRT或血浆置换治疗。 12 脏器功能支持 12.1 氧疗: AOPP常导致低氧血症和呼吸衰竭,因此AOPP患者应常规吸氧,中毒性脑病是高压氧的指征。 12.2 呼吸支持: 无论是胆碱能危象还是IMS导致的呼吸衰竭,应及时识别并予以机械通气等呼吸支持。 12.3 营养支持: 对胃肠功能良好的患者应尽早开放饮食,开始可为流食;对肠道营养困难患者,如合并消化道出血或胰腺炎,给予肠外营养支持。 12.4 防治感染: AOPP患者并发感染时,根据感染部位、轻重、病原菌合理抗感染治疗。 12.5 其他: 检测AOPP患者脏器功能,对AOPP合并肝功能、肾功能损害、MODS者积极给予对症支持治疗。 13 并发症的治疗 13.1 IMS 13.1.1 对中、重度AOPP及有潜在恶化风险的轻度中毒患者应常规监测血压、心率、血氧饱和度等,在中毒后96h内密切注意抬头、转颈、耸肩、四肢近端肌力等,早期识别IMS。 13.1.2 一旦出现肌无力和呼吸衰竭,应及时经口气管插管接机械通气。 13.2 OPIDP 13.2.1 早期应用糖皮质激素 13.2.2 可给予B族维生素以及神经生长因子等治疗 13.2.3 中药调理,可配合针灸、理疗及肢体功能训练。 13.3 反跳 13.3.1 按胆碱能危象处理,调整或增加解毒剂用量,予以对症支持治疗。 13.3.2 寻找并去除可能的诱因:如考虑肠道毒物再吸收,尽早予以通便治疗;毛发、皮肤OPs清洗不彻底,应再次彻底清洗毛发、皮肤。如提示吸入性肺炎,可行纤维支气管镜肺泡灌洗。 14 出院条件 以下情况均符合可出院: 14.1 临床症状、体征消失,停药2d~3d后无反复; 14.2 精神、食欲正常; 14.3 全血胆碱酯酶活力达50%~60%以上或血浆胆碱酯酶活力接近正常而不再下降; 14.4 无心脏、肝脏、肾脏、胰腺等脏器的严重并发症存在。 参考文献(略) (责任编辑:admin) |
- 上一篇:秋水仙碱中毒临床诊治专家共识
- 下一篇:急性曼陀罗中毒诊断与治疗中国专家共识